Качество и безопасность
Утверждены на Совете СтАР 30.09.2014
Скачать полный текст
СОДЕРЖАНИЕ
I. ОБЛАСТЬ ПРИМЕНЕНИЯ
II. НОРМАТИВНЫЕ ССЫЛКИ
III. ОБОЗНАЧЕНИЯ И СОКРАЩЕНИЯ
IV. ОБЩИЕ ПОЛОЖЕНИЯ
V. ВЕДЕНИЕ КЛИНИЧЕСКИХ РЕКОМЕНЛАЦИЙ (ПРОТОКОЛОВ ЛЕЧЕНИЯ)
VI. ОБШИЕ ВОПРОСЫ
VII. ХАРАКТЕРИСТИКА ТРЕБОВАНИЙ КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЙ
Модель пациента:
7.1 Нозологическая форма: Потеря зубов вследствие несчастного случая, удаления или локализованного пародонтита (К08.1)
VIII.ГРАФИЧЕСКОЕ, СХЕМАТИЧЕСКОЕ И ТАБЛИЧНОЕ ПРЕДСТАВЛЕНИЕ КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЙ (ПРОТОКОЛОВ ЛЕЧЕНИЯ) «ПОЛНОЕ ОТСУТСТВИЕ ЗУБОВ (ПОЛНАЯ ВТОРИЧНАЯ АДЕНТИЯ, ПОТЕРЯ ЗУБОВ ВСЛЕДСТВИЕ НЕСЧАСТНОГО СЛУЧАЯ, УДАЛЕНИЯ ИЛИ ЛОКАЛИЗОВАННОГО ПАРОДОНТИТА)»
IX. МОНИТОРИРОВАНИЕ
Приложение №1
Приложение №2
Приложение №3
Приложение №4
БИБЛИОГРАФИЯ
Клинические рекомендации (протоколы лечения) «Полное отсутствие зубов (полная вторичная адентия, потеря зубов вследствие несчастного случая, удаления или локализованного пародонтита)» подготовлены Московским государственным медико-стоматологическим университетом им. А.И.Евдокимова (А.Ю. Малый, А.И. Эктова, Ю.А. Гзюнова, И.А. Ругина), Центральным научно-исследовательским институтом стоматологии и челюстно-лицевой хирургии (В.Д. Вагнер), Институтом повышения квалификации ФМБА России (В.Н. Олесова), Московским областным научно-исследовательским клиническим институтом им. М.Ф. Владимирского (Ф.Ф. Лосев), Санкт-Петербургским государственным медицинским университетом (А.И. Яременко) и Кировской государственной медицинской академией (В.Ю. Никольский, В.А. Разумный) и представляют собой актуализированную версию Протокола ведения больных «Полное отсутствие зубов (полная вторичная адентия)» утвержденного в 2004 году (авторы разработчики - МГМСУ А.Ю. Малый и др., ММА им. И.М. Сеченова - П.А. Воробьев и др., стоматологическая поликлиника № 2 г. Москвы - С.Г. Чеповская и др.).
I. ОБЛАСТЬ ПРИМЕНЕНИЯ
Клинические рекомендации (протокол лечения) «Полное отсутствие зубов (полная вторичная адентия, потеря зубов вследствие несчастного случая, удаления или локализованного пародонтита)» предназначены для применения в системе здравоохранения Российской Федерации.
II. НОРМАТИВНЫЕ ССЫЛКИ
В настоящих клинических рекомендациях использованы ссылки на следующие документы:
- Постановление Правительства Российской Федерации от 05.11.97 № 1387 «О мерах по стабилизации и развитию здравоохранения и медицинской науки в Российской Федерации» (Собрание законодательства Российской Федерации, 1997, № 46, ст. 5312).
- Приказ Минздравсоцразвития России №1664н от 27 декабря 2011г. Об утверждении номенклатуры медицинских услуг.
- Федеральный закон от 21 ноября 2011г. №323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации» (Собрание законодательства Российской Федерации, 2011, № 48, ст. 6724).
III. ОБОЗНАЧЕНИЯ И СОКРАЩЕНИЯ
В настоящих клинических рекомендациях используются следующие обозначения и сокращения:
МКБ-10 — Международная статистическая классификация болезней и проблем, связанных со здоровьем, Всемирной организации здравоохранения, десятого пересмотра.
МКБ-С — Международная классификация стоматологических болезней на основе МКБ-10
Клинические рекомендации - Клинические рекомендации (протокол лечения) «Полное отсутствие зубов (полная вторичная адентия, потеря зубов вследствие несчастного случая, удаления или локализованного пародонтита)»
IV. ОБЩИЕ ПОЛОЖЕНИЯ
Клинические рекомендации (протокол лечения) «Полное отсутствие зубов (полная вторичная адентия, потеря зубов вследствие несчастного случая, удаления или локализованного пародонтита)» являются рекомендательным документом по оказанию медицинской помощи пациентам, утвержденным медицинской профессиональной организацией Стоматологическая Ассоциация России (СтАР) в установленном порядке, в соответствии с ч.2 ст. 76 Федерального закона «Об основах охраны здоровья граждан в Российской Федерации» от 21.11.2011 г. №323-ФЗ.Клинические рекомендации (протокол лечения) «Полное отсутствие зубов (полная вторичная адентия, потеря зубов вследствие несчастного случая, удаления или локализованного пародонтита)» разработаны для решения следующих задач:
- установление единых требований к порядку диагностики и лечения больных
с полным отсутствием зубов
- унификация разработок базовых программ обязательного медицинского страхования и оптимизация медицинской помощи больным с полным отсутствием зубов;
- обеспечение оптимальных объемов, доступности и качества медицинской помощи, оказываемой пациенту в медицинском учреждении и на территории в рамках государственных гарантий обеспечения граждан бесплатной медицинской помощью.
Область распространения настоящих Клинических рекомендаций —стоматологические медицинские организации.
В настоящих Клинических рекомендациях используется шкала убедительности доказательств данных:
А) Доказательства убедительны: есть веские доказательства предлагаемому утверждению,
B) Относительная убедительность доказательств: есть достаточно доказательств в пользу того, чтобы рекомендовать данное предложение.
- Достаточных доказательств нет: имеющихся доказательств недостаточно для вынесения рекомендации, но рекомендации могут быть даны с учетом иных обстоятельств.
- Достаточно отрицательных доказательств: имеется достаточно доказательств, чтобы рекомендовать отказаться от применения данного лекарственного средства в определенной ситуации.
E) Веские отрицательные доказательства: имеются достаточно убедительные доказательства того, чтобы исключить лекарственное средство или методику из рекомендаций.
V. ВЕДЕНИЕ ПРОТОКОЛА
Ведение клинических рекомендаций (протокола лечения) «Полное отсутствие зубов (полная вторичная адентия, потеря зубов вследствие несчастного случая, удаления или локализованного пародонтита)» осуществляется Московским государственным медико-стоматологическим университетом им. А.И. Евдокимова Министерства здравоохранения Российской Федерации (ГБОУ ВПО МГМСУ им.А.И.Евдокимова Минздрава России). Система ведения предусматривает взаимодействие Московского государственного медико-стоматологического университета им. А.И. Евдокимова со всеми заинтересованными организациями.
VI. ОБЩИЕ ВОПРОСЫ
По статистическим данным, полное отсутствие зубов (полная вторичная адентия, потеря зубов вследствие несчастного случая, удаления или локализованного пародонтита) в нашей стране встречается достаточно часто. Показатели заболеваемости полным отсутствием зубов увеличиваются по нарастающей (пятикратно) в каждой последующей возрастной группе: у населения в возрасте 40—49 лет частота встречаемости составляет 1 %, в возрасте 50—59 лет — 5,5 %, и у людей старше 60 лет — 25 % [3, 8]. В общей структуре оказания медицинской помощи больным в стоматологических медицинских организациях 17,96% пациентов имеют диагноз «полное отсутствие зубов (полная вторичная адентия, потеря зубов вследствие несчастного случая, удаления или локализованного пародонтита)» одной или обеих челюстей.
Полное отсутствие зубов непосредственным образом влияет на качество жизни пациента. Полное отсутствие зубов обусловливает нарушение вплоть до окончательной утраты жизненно важной функции организма — пережевывания пищи, что сказывается на процессе пищеварения и поступлении в организм необходимых питательных веществ, а также нередко является причиной развития заболеваний желудочно-кишечного тракта воспалительного характера. Не менее серьезными являются последствия полного отсутствия зубов для социального статуса пациентов: нарушения артикуляции и дикции сказываются на коммуникационных способностях пациента, эти нарушения вкупе с изменениями внешности вследствие утраты зубов и развивающейся атрофии жевательных мышц могут обусловить изменения психоэмоционального состояния вплоть до нарушений психики.
Полное отсутствие зубов является также одной из причин развития специфических осложнений в челюстно-лицевой области, таких, как дисфункции височно-нижнечелюстного сустава и соответствующего болевого синдрома.
Понятия «потеря зубов вследствие несчастного случая, удаления или локализованного пародонтита» (К08.1 по МКБ-С — Международная классификация стоматологических болезней на основе МКБ-10) и такие термины, как «полная вторичная адентия» и «полное отсутствие зубов» (в отличие от адентии — нарушения развития и прорезывания зубов — К 00,0), по сути, являются синонимами и применяются как в отношении каждой из челюстей, так и к обеим челюстям.
Полное отсутствие зубов (полная вторичная адентия, потеря зубов вследствие несчастного случая, удаления или локализованного пародонтита) является следствием ряда заболеваний зубочелюстной системы — кариеса и его осложнений, болезней пародонта, а также травм.
Кариес в нашей стране является одним из самых распространенных заболеваний. Его распространенность у взрослого населения в возрасте от 35 лет и старше составляет 98—99 %. Показатели развития осложнений кариеса также значительны: процент удалений в возрастной группе старше 35—44 лет составляет 5,5, а в следующей возрастной группе — 17,29% [11]. В структуре стоматологической помощи по обращаемости больные пульпитом, который, как правило, является следствием нелеченного кариеса, составляют 28—30% [10].
Также велики показатели встречаемости заболеваний пародонта: распространенность признаков поражения пародонта в возрастной группе 35—44 лет составляет 86 % [11], другие авторы называют показатель частоты встречаемости патологических признаков болезней пародонта 98 %.
Данные заболевания при несвоевременном и некачественном лечении могут
привести к спонтанной утрате зубов вследствие патологических процессов в тканях пародонта воспалительного и/или дистрофического характера, к потере зубов
вследствие удаления не подлежащих лечению зубов и их корней при глубоком
кариесе, пульпите и периодонтите.
Несвоевременное ортопедическое лечение полного отсутствия зубов в свою очередь обусловливает развитие осложнений в челюстно-лицевой области и патологии височно-нижнечелюстного сустава.
Главным признаком полного отсутствия зубов является полное отсутствие зубов на одной или обеих челюстях.
Клиническая картина характеризуется изменениями конфигурации лица (западение губ), резко выраженными носогубными и подбородочной складками, опущением углов рта, уменьшением размеров нижней трети лица, у некоторых пациентов — мацерацией и «заедами» в области углов рта, нарушением жевательной функции. Нередко полное отсутствие зубов сопровождается привычным подвывихом или вывихом височно-нижнечелюстного сустава. После утраты или удаления всех зубов происходит постепенная атрофия альвеолярных отростков челюстей, прогрессирующая с течением времени.
КЛАССИФИКАЦИЯ ПОЛНОГО ОТСУТСТВИЯ ЗУБОВ
(ПОЛНОЙ ВТОРИЧНОЙ АДЕНТИИ, ПОТЕРИ ЗУБОВ ВСЛЕДСТВИЕ НЕСЧАСТНОГО СЛУЧАЯ, УДАЛЕНИЯ ИЛИ
ЛОКАЛИЗОВАННОГО ПАРОДОНТИТА)
В клинической практике традиционно выделяют полное отсутствие зубов верхней челюсти, полное отсутствие зубов нижней челюсти, полное отсутствие зубов обеих челюстей.
Было предложено несколько классификаций беззубых челюстей. Наибольшее распространение получили классификации Шредера для беззубой верхней челюсти и Келлера для беззубой нижней челюсти. В отечественной практике достаточно широко применяется также классификация беззубых челюстей Курляндского В.Ю. Эти классификации базируются, в первую очередь, на анатомо-топографических характеристиках — степень атрофии альвеолярного отростка, а также уровня прикрепления сухожилий жевательных мышц (классификация по Кур-ляндскому). Используется также классификация по Оксману И.М., который предложил единую классификацию для верхних и нижних беззубых челюстей, учитывающую степень атрофии альвеолярных отростков.
При полном отсутствии зубов невозможно выделить стадии течения заболевания.
ОБЩИЕ ПОДХОДЫ К ДИАГНОСТИКЕ
ПОЛНОГО ОТСУТСТВИЯ ЗУБОВ
(ПОЛНОЙ ВТОРИЧНОЙ АДЕНТИИ, ПОТЕРИ ЗУБОВ ВСЛЕДСТВИЕ НЕСЧАСТНОГО СЛУЧАЯ, УДАЛЕНИЯ ИЛИ
ЛОКАЛИЗОВАННОГО ПАРОДОНТИТА)
Диагностика полного отсутствия зубов производится путем клинического осмотра и сбора анамнеза. Диагностика направлена на исключение факторов, которые препятствуют немедленному началу протезирования. Такими факторами могут быть наличие:
- не удаленных корней под слизистой оболочкой;
- экзостозов;
- опухолеподобных заболеваний;
- воспалительных процессов;
- заболеваний и поражений слизистой оболочки рта.
У пациентов, которым планируется ортопедическое лечение с использованием имплантатов, при обследовании необходимо определять степень атрофии альвеолярного отростка (альвеолярной части) челюсти и плотность костной ткани в области каждого предполагаемого места установки имплантата.
ОБЩИЕ ПОДХОДЫ К ЛЕЧЕНИЮ ПОЛНОГО ОТСУТСТВИЯ ЗУБОВ
(ПОЛНОЙ ВТОРИЧНОЙ АДЕНТИИ, ПОТЕРИ ЗУБОВ ВСЛЕДСТВИЕ НЕСЧАСТНОГО СЛУЧАЯ, УДАЛЕНИЯ ИЛИ
ЛОКАЛИЗОВАННОГО ПАРОДОНТИТА)
Принципы лечения больных с полным отсутствием зубов подразумевают одновременное решение нескольких задач:
- восстановление достаточной функциональной способности зубочелюстной системы;
- предупреждение развития патологических процессов и осложнений;
- повышение качества жизни пациентов;
- устранение негативных психоэмоциональных последствий, связанных с полным отсутствием зубов.
Изготовление протезов не показано, если имеющийся протез еще функционален или если его функцию можно восстановить (например, починка, перебазировка). Изготовление протеза включает: обследование, планирование, подготовку к протезированию и все мероприятия по изготовлению и фиксации протеза, в том числе устранение недостатков и контроль. Сюда относятся также инструктирование и обучение пациента уходу за протезом и ртом.
Врач-стоматолог ортопед должен определить особенности протезирования в зависимости от анатомического, физиологического, патологического и гигиенического состояния зубочелюстной системы пациента. При выборе между одинаково эффективными видами протезов он должен руководствоваться показателями экономичности.
В случаях, когда невозможно немедленно завершить лечение, показано применение иммедиат-протезов, особенно для предупреждения развития патологии височно-нижнечелюстного сустава.
Можно применять только те материалы и сплавы, которые допущены к применению, клинически апробированы, безопасность которых доказана и подтверждена клиническим опытом.
Базис полного съемного пластиночного протеза изготавливают, как правило, из пластмассы. Может применяться армирование базиса протеза специальными металлическими сеточками. Для изготовления металлического базиса необходимо серьезное обоснование.
При подтвержденной аллергической реакции органов и тканей рта на материал протеза следует провести тесты и выбрать тот материал, который показал себя как переносимый.
При беззубой челюсти показано получение функционального оттиска (слепка), необходимо функциональное формирование края протеза, т.е. для получения оттиска (слепка) необходимо изготовление индивидуальной жесткой оттискной (слепочной) ложки.
Изготовление съемного протеза на беззубую челюсть с использованием пластмассового или металлического базиса включает: получение анатомических и функциональных оттисков (слепков) с обеих челюстей, определение центрального соотношения челюстей, проверку конструкции протеза, наложение, припасовку, отдаленный контроль и коррекции. При необходимости применяют мягкие подкладки под протез.
Одним из рациональных способов ортопедического лечения при полном отсутствии зубов является протезирование с использованием имплантатов. Вопрос о необходимости проведения дентальной имплантации для дальнейшего ортопедического лечения определяет врач-стоматолог ортопед. Он направляет пациента в хирургическое отделение на консультацию для определения возможности проведения имплантации.
При подготовке к проведению дентальной имплантации необходима документально подтвержденная консультация врача-стоматолога ортопеда (записанная в истории болезни или отдельном консультативном заключении). Пациент должен быть извещен и проинформирован об алгоритме подготовки к имплантации.
ОРГАНИЗАЦИЯ МЕДИЦИНСКОЙ ПОМОЩИ ПАЦИЕНТАМ С ПОЛНЫМ ОТСУТСТВИЕМ ЗУБОВ
(ПОЛНОЙ ВТОРИЧНОЙ АДЕНТИЕЙ, ПОТЕРЕЙ ЗУБОВ ВСЛЕДСТВИЕ НЕСЧАСТНОГО СЛУЧАЯ, УДАЛЕНИЯ ЗУБОВ ИЛИ
ЛОКАЛИЗОВАННОГО ПАРОДОНТИТА)
Лечение пациентов с полным отсутствием зубов проводится в стоматологических медицинских организациях. Как правило, лечение проводится в амбулаторно-поликлинических условиях.
Оказание помощи больным с полным отсутствием зубов осуществляется врачами-стоматологами ортопедами, врачами-стоматологами хирургами. В процессе оказания помощи принимает участие средний медицинский персонал, в том числе зубные техники.
VII. ХАРАКТЕРИСТИКА ТРЕБОВАНИЙ ПРОТОКОЛА
7.1. Модель пациентаНозологическая форма: потеря зубов вследствие несчастного случая, удаления или локализованного пародонтита.
Стадия: любая
Фаза: стабилизация процесса
Осложнения: без осложнений
Код по МКБ-С: К 08.1
7.1.1. Критерии и признаки, определяющие модель пациента
- Полное отсутствие зубов на одной или обеих челюстях.
- Здоровая слизистая оболочка рта (умеренно-податливая, умеренно подвижная, бледно-розового цвета, умеренно выделяет слизистый секрет — I класс по Суппле).
- Изменение конфигурации лица (западение губ).
- Резко выраженные носогубные и подбородочная складки, опущение углов рта.
- Уменьшение высоты нижней трети лица.
- Отсутствие экзостозов.
- Отсутствие выраженной атрофии альвеолярного отростка (при полном отсутствии зубов на одной или обеих челюстях — I класс по Курляндскому, I класс по Оксману, при полном отсутствии зубов на верхней челюсти — I тип по классификации Шредера, при полном отсутствии зубов на нижней челюсти — I тип по Келлеру).
- Отсутствие выраженной патологии височно-нижнечелюстного сустава.
- Отсутствие заболеваний слизистой оболочки рта.
7.1.2. Порядок включения пациента в протокол
• Состояние пациента, удовлетворяющее критериям и признакам диагностики данной модели пациента.
7.1.3. Требования к диагностике амбулаторно-поликлинической
Код |
Название |
Кратность |
А01.02.003 |
Пальпация мышц |
1 |
А01.04.001 |
Сбор анамнеза и жалоб при патологии суставов |
1 |
А01.04.002 |
Визуальное исследование суставов |
1 |
А01.04.003 |
Пальпация суставов |
1 |
А01.07.001 |
Сбор анамнеза и жалоб при патологии полости рта |
1 |
А01.07.002 |
Визуальное исследование при патологии полости рта |
1 |
А01.07.003 |
Пальпация органов полости рта |
1 |
А01.07.005 |
Внешний осмотр челюстно-лицевой области |
1 |
А01.07.006 |
Пальпация челюстно-лицевой области |
1 |
А01.07.007 |
Определение степени открывания рта и ограничения подвижности нижней челюсти |
1 |
А02.04.004 |
Аускультация сустава |
по потребности |
А02.07.001 |
Осмотр полости рта с помощью дополнительных инструментов |
1 |
А02.07.004 |
Антропометрические исследования |
1 |
А03.07.003 |
Диагностика состояния зубочелюстной системы с помощью методов и средств лучевой визуализации |
По потребности |
А06.07.001 |
Панорамная рентгенография верхней челюсти |
По потребности |
А06.07.002 |
Панорамная рентгенография нижней челюсти |
По потребности |
А06.07.003 |
Прицельная внутриротовая контактная рентгенография |
По потребности |
А06.07.004 |
Ортопантомография |
По потребности |
A06.31.006 |
Описание и интерпретация рентгенографических изображений |
По потребности |
А09.07.001 |
Исследование мазков-отпечатков полости рта |
По потребности |
А09.07.002 |
Цитологическое исследование содержимого кисты содержимого зубодесневого содержимого зубодесневого кармана |
По потребности |
А11.07.001 |
Биопсия слизистых оболочек полости рта |
По потребности |
* «1» - если 1 раз; «согласно алгоритму» - если обязательно несколько раз (2 и более); «по потребности» - если не обязательно (на усмотрение лечащего врача)
7. 1.4. Характеристика алгоритмов и особенностей выполнения немедикаментозной помощи
Диагностика направлена на установление диагноза, соответствующего модели пациента, исключение возможных осложнений, определение возможности приступить к протезированию без дополнительных диагностических и лечебно-профилактических мероприятий.
С этой целью производят сбор анамнеза, осмотр и пальпацию органов и тканей рта и челюстно-лицевой области, а также другие необходимые исследования.
Сбор анамнеза
При сборе анамнеза выясняют время и причины потери зубов, пользовался ли больной ранее съемными протезами, аллергический анамнез. Целенаправленно выявляют жалобы на боли и дискомфорт в области височно-нижнечелюстных суставов. Выясняют профессию пациента.
Визуальное исследование
При осмотре обращают внимание на выраженную и/или приобретенную асимметрию лица и выраженность носогубных и подбородочной складок, характер смыкания губ, наличие трещин и мацераций в углах рта.
Обращают внимание на степень открывания рта, плавность и направление движения нижней челюсти, соотношение челюстей.
Обращают внимание на цвет, увлажненность, целостность слизистых оболочек рта с целью исключения сопутствующей патологии, в том числе инфекционных заболеваний.
При подозрении на наличие болезней слизистой рта производят исследование мазков-отпечатков. При положительном результате ведение пациента осуществляется по соответствующей модели пациента.
Пальпация
При обследовании рта обращают внимание на выраженность и расположении уздечек и щечных тяжей.
Акцентируют внимание на наличие и степень атрофии альвеолярных отростков.
Выявляют наличие экзостозов, скрытых под слизистой оболочкой, корней зубов. При подозрении на их наличие — рентгенологическое обследование (прицельный или панорамный снимок челюсти). При положительном результате немедленное протезирование откладывается и проводится хирургическая подготовка к протезированию (в соответствии с другой моделью пациента).
Обращают внимание на наличие опухолеподобных заболеваний. При подозрении на их наличие — цитологическое исследование, биопсия. При положительном результате немедленное протезирование откладывается и проводится соответствующее лечение.
Проводят пальпацию для определения торуса, «болтающегося» гребня и степени податливости слизистой оболочки.
Визуальное исследование и пальпация височно-нижнечелюстных суставов
При осмотре обращают внимание на цвет кожных покровов в области суставов. Выясняют, нет ли хруста (щелчков) и боли в области височно-нижнечелюстных суставов при движениях нижней челюсти. При открывании рта обращают внимание на синхронность и симметричность движений суставных головок.
При подозрении на патологию височно-нижнечелюстных суставов проводят рентгенологическое исследование — томографию суставов при закрытом и открытом рте. При положительном результате протезирование необходимо
сочетать с дополнительной терапией (другая модель пациента).
Антропометрические исследования
Эти исследования позволяют определить высоту нижнего отдела лица, являются обязательными и всегда проводятся на этапе протезирования.
ДОПОЛНИТЕЛЬНОЕ ОБСЛЕДОВАНИЕ ПРИ ПЛАНИРОВАНИИ ЛЕЧЕНИЯ С ИСПОЛЬЗОВАНИЕМ ДЕНТАЛЬНОЙ ИМПЛАНТАЦИИ.
При решении вопроса о возможном использовании дентальной имплантации
в области каждого предполагаемого места установки имплантата необходимо определить:
- вестибуло-оральный размер (ширину) альвеолярного отростка (альвеолярной части) челюсти на трех уровнях: верхняя треть, середина и основание;
- вертикальный размер (высоту) альвеолярного отростка (альвеолярной части) челюсти от уровня, на котором начинается его ширина, приемлемая для установки имплантата, до анатомического образования, ограничивающего уровень расположения имплантата: полость носа, верхнечелюстной синус, канал нижней челюсти и ментальное отверстие;
- расстояние до верхнечелюстной пазухи и нижнечелюстного канала;
- плотность костной ткани альвеолярного отростка (альвеолярной части) челюсти на трех уровнях: верхняя треть, середина и основание;
- состояние слизистой оболочки рта в предполагаемом месте установки имплантата: толщина по гребню альвеолярного отростка (альвеолярной части) челюсти, высота прикрепленной десны по вестибулярной и оральной поверхностям альвеолярного отростка (альвеолярной части) челюсти.
7.1. 5. Требования к лечению амбулаторно-поликлиническому
Код |
Название |
Кратность выполнения |
А11.07.012 |
Инъекционное введение лекарственных средств в челюстно-лицевую область |
Согласно алгоритму |
А16.07.005 |
Восстановление целостности зубного ряда несъемными мостовидного протезами |
По потребности |
А16.07.006 |
Протезирование зуба с использованием имплантата |
По потребности |
А16.07.058 |
Операция установки имплантатов для дальнейшего зубопротезирования |
По потребности |
А16.07.059 |
Синуслифтинг |
По потребности |
B01.003.004.001 |
Местная анестезия |
По потребности |
А16.07.026 |
Протезирование полными съемными пластиночными протезами |
Согласно алгоритму |
А25.07.001 |
Назначение лекарственной терапии при заболеваниях полости рта и зубов |
По потребности |
А25.07.002 |
Назначение диетической терапии при заболеваниях полости рта и зубов |
По потребности |
D01.01.04.03 |
Коррекция съемной ортопедической конструкции |
Согласно алгоритму |
* «1» - если 1 раз; «согласно алгоритму» - если обязательно несколько раз (2 и более); «по потребности» - если не обязательно (на усмотрение лечащего врача)
7. 1. 6. Характеристика алгоритмов и особенностей выполнения немедикаментозной помощи
Основным методом лечения при полном отсутствии зубов одной или обеих челюстей является протезирование полными съемными пластиночными протезами. При полном отсутствии зубов также возможно три варианта протезирования с использование внутрикостных дентальных имплантатов: изготовлении искусственных коронок и мостовидных протезов, условно-съемных конструкций зубных протезов по Бронемарку, покрывные съемные протезы с опорой на имплантаты.
Это позволяет восстановить основные функции зубочелюстной системы: откусывание и пережевывание пищи, дикцию, а также эстетические пропорции лица; препятствует прогрессированию атрофии альвеолярных отростков челюстной кости и атрофии мышц челюстно-лицевой области (уровень убедительности доказательств А). При полном отсутствии зубов обеих челюстей полные съемные пластиночные протезы на верхнюю и нижнюю челюсти делаются одновременно.
• Первое посещение.
После диагностических исследований и принятия решения о протезировании на том же приеме приступают к лечению.
Первым этапом является получение анатомического оттиска (слепка) для изготовления индивидуальной жесткой оттискной (слепочной) ложки.
Следует применять специальные оттискные (слепочные) ложки для беззубых челюстей, альгинатные оттискные (слепочные) массы. При «болтающемся» гребне важно не сместить его в сторону и не сдавить его. Необходимо применять разгружающие оттиски.
Целесообразность применения специальных оттискных (слепочных)
ложек обусловлена необходимостью предотвращения расширенных границ, как при изготовлении индивидуальных ложек, так и при изготовлении протеза. В качестве альтернативы на практике нередко при получении функциональных оттисков (слепков) применяют стандартные оттискные (слепочные) ложки, что может привести к растягиванию слизистой оболочки по переходной складке и последующему расширению границ протеза, что обусловливает плохую фиксацию протеза.
После выведения оттиска (слепка) производится контроль его качества (отображение анатомического рельефа, отсутствие пор и пр.).
• Следующее посещение.
Производится припасовка индивидуальной жесткой пластмассовой оттискной (слепочной) ложки. Следует обращать внимание на края ложки, изготовленной в лабораторных условиях, которые должны быть объемными (толщиной около 1 мм). При необходимости врач сам может изготовить индивидуальную жесткую пластмассовую оттискную (слепочную) сложку в клинике.
Припасовка проводится с использованием функциональных проб. Пробы производятся при полузакрытом рте с уменьшенной амплитудой движений нижней челюсти. При отступлении от методики припасовки индивидуальной жесткой пластмассовой оттискной (слепочной) ложки с использованием функциональных проб в строгой последовательности невозможно обеспечить стабилизацию и фиксацию будущих протезов.
После припасовки края ложки окантовываются воском и оформляются активным (используя функциональные движения) и пассивным способами.
Задний край индивидуальной ложки на верхней челюсти следует дополнительно окантовывать полоской размягченного воска, с целью обеспечения полноценной клапанной зоны по линии А. Дистальный клапан на ложке на нижнюю челюсть следует замыкать, создавая подъязычный восковой валик по Гербсту. Данная методика обеспечивает замыкание дистального клапана и предотвращает нарушение фиксации при откусывании пищи.
Критерий завершения припасовки — образование клапанной зоны и фиксация индивидуальной ложки на челюсти.
Получение функционального оттиска (слепка) следует производить силиконовыми оттискными (слепочными) массами с использованием соответствующего адгезивного материала (клея для силиконовых масс). Края оттиска (слепка) оформляются активными (используя функциональные движения) и пассивными способами. Также могут использоваться цинкэвгенольные оттискные (слепочные) массы.
После выведения оттиска (слепка) производится контроль его качества (отображение анатомического рельефа, отсутствие пор и пр.).
• Следующее посещение.
Определение центрального соотношения челюстей анатомо-физиологическим методом для определения правильного положения нижней челюсти по отношению к верхней в трех плоскостях (вертикальной, сагиттальной и трансверзальной).
Определение центрального соотношения челюстей производится с применением изготовленных в зуботехнической лаборатории восковых базисов с окклюзионными валиками. Особое внимание следует обращать на формирование правильной протетической плоскости, определение высоты нижнего отдела лица, определение линии улыбки, срединной линии, линии клыков.
Выбор цвета, размера и формы искусственных зубов проводят в соответствии с индивидуальными особенностями (возраст пациента, размеры и форма лица).
• Следующее посещение.
Проверка конструкции протеза (постановки зубов на восковой базисе, проведенной в условиях зуботехнической лаборатории) на восковом базисе для оценки правильности всех предыдущих клинических и лабораторных этапов изготовления протеза и внесения необходимых исправлений.
Следует обращать внимание: при постановке зубов по типу ортогнатического прикуса верхние фронтальные зубы должны перекрывать нижние максимально на 1—2 мм. При смыкании зубов между верхними и нижними фронтальными зубами должна быть горизонтальная щель в 0,25—0,50 мм.
• Следующее посещение.
Наложение и припасовка готового протеза после лабораторного этапа замены воскового базиса на пластмассовый.
Перед наложением оценить качество базиса протеза (отсутствие пор, острых краев, выступов, шероховатостей и т.д.). Цвет может указывать на недостаточную полимеризацию. Небная часть протеза верхней челюсти должна быть не толще 1 мм.
Протезы вводят в рот, проверяют плотность смыкания зубных рядов и фиксацию зубных протезов (следует помнить, что обычно фиксация улучшается к 7-му дню пользования протезом).
• Следующее посещение.
Первая коррекция назначается на следующий день после сдачи протеза, далее по показаниям (не чаще одного раза в три дня). Период адаптации может длиться до 1,5 месяцев.
При появлении болей в области тканей протезного ложа, связанных с травмой слизистой оболочки, больному рекомендуют немедленно прекратить пользоваться протезом, явиться на прием к врачу, возобновив пользование за 3 часа до посещения врача.
При механическом повреждении слизистой оболочки, образовании язв участки протеза в этих местах минимально сошлифовываются. Коррекцию базиса протеза проводят до появления первого субъективного ощущения уменьшения болевого синдрома.
Назначается медикаментозная терапия противовоспалительными препаратами и средствами, ускоряющими эпителизацию слизистой оболочки рта.
Пациенты с выраженным торусом
При изготовлении рабочей модели необходимо производить «изоляцию» в области торуса с целью предотвращения избыточного давления.
Пациенты с аллергическими реакциями на пластмассу
При выявлении аллергического анамнеза следует проводить аллергические кожные пробы на материал базиса протеза. При положительной реакции изготавливают протезы из бесцветной пластмассы, по показаниям проводят серебрение базиса протеза.
Для пациентов с недостаточно благоприятными анатомо-топографическими условиями протезного ложа базис протеза может быть изготовлен с мягкой подкладкой. Показания:
- наличие острых костных выступов на протезном ложе, острая внутренняя косая линия при отсутствии абсолютных (четких) показаний для хирургического вмешательства с целью их устранения;
- повышенная болевая чувствительность во рту;
— отсутствие выраженного подслизистого слоя.
Потребность в применении мягкой подкладки выявляется в процессе адаптации к новому протезу. Мягкие подкладки изготавливаются клинико-лабораторным методом по известной методике.
АЛГОРИТМ ИЗГОТОВЛЕНИЯ ПРОТЕЗОВ С ОПОРОЙ НА ИМПЛАНТАТЫ
Показания к имплантации.
Полное отсутствие зубов может являться абсолютным показанием для протезирования с использованием имплантатов только при выраженной степени атрофии альвеолярного отростка (альвеолярной части) челюсти, которая не позволяет добиться функционирования полных съемных протезов. Все остальные варианты клинических ситуаций при полном отсутствии зубов или только желание пациента следует рассматривать как относительные показания к ортопедическому лечению с использованием имплантатов.
Противопоказания к имплантации.
Абсолютные противопоказания.
1) Общие– тяжелые общесоматические болезни: болезни сердечно-сосудистой системы в стадии декомпенсации; болезни крови и кроветворных органов (лимфогранулематоз, лейкозы, гемолитические анемии); психические расстройства и расстройства поведения; иммунопатологические заболевания и состояния (дефекты системы комплимента с выраженным снижением сопротивляемости организма, фагоцитарные расстройства, синдромы гуморальной недостаточности, гипоплазия тимуса и паращитовидных желез); некоторые болезни костно-мышечной системы и соединительной ткани (ревматические и ревматоидные процессы, врожденные остеопатии, костные дисплазии, состояния после лучевой и медикаментозной терапии); заболевания костной системы и другие патологические состояния, вызывающие нарушение трофики и ослабление регенерационной способности костной ткани (врожденные остеопатии, костные дисплазии, состояния после лучевой и медикаментозной терапии); болезни эндокринной системы, расстройства питания и нарушения обмена веществ (сахарный диабет I типа, дисфункции щитовидной и паращитовидных желез, болезни гипофиза и надпочечников); злокачественные новообразования; туберкулез; СПИД; венерические болезни; некоторые болезни кожи (дерматозы и склеродермия), регулярный прием в анамнезе наркотических препаратов; лечение бисфосфонатами; а также ряд заболеваний при условии, что имплантация не разрешена соответствующим специалистом: врожденные пороки и протезирование клапанов сердца.
2) Местные: некоторые болезни слизистой оболочки рта (хронический рецидивирующий афтозный стоматит, красная волчанка, пузырчатка, синдром Шегрена, синдром Бехчета); генерализованный пародонтит тяжелой степени.
Относительные противопоказания.
1) Общие: остеопороз; низкое содержание эстрогена у женщин – например, после овариоэктомии; доброкачественные новообразования; хронические инфекционные болезни; вредные привычки (злоупотребление алкоголем и курением, наркомания); возраст до 18 лет; беременность и лактация.
2) Местные: неудовлетворительная гигиена рта.
Подготовка лунки зуба к имплантации.
При планировании зубного протезирования на имплантатах, уже во время удаления зуба/зубов, необходима специальная подготовка для сохранения объема альвеолярного отростка (альвеолярной части) челюсти и оптимизации внутренней структуры костной ткани. Особое внимание следует уделять максимально щадящей экстракции и обработки альвеолы. Для сокращения сроков подготовки к операции имплантации рекомендуется заполнение лунки костнопластическим материалом и/или наложение на лунку мембраны для направленной регенерации кости. Лучше всего использовать нерезорбируемую мембрану и наложение сближающих (удерживающих) швов без отслоения слизисто-надкостничного лоскута. Если костнопластический материал применяется без мембраны или используется резорбируемая мембрана, то обязательно герметичное ушивание слизистой оболочки над альвеолой.
Срок имплантации после удаления зуба.
Оптимальным можно считать имплантацию в альвеолу с полностью завершившейся регенерацией, включая заполнение костной тканью всего объема альвеолы, формирование наружной компактной пластинки и нормальной слизистой оболочки. Такое состояние может достигаться в срок от 3-4 до 9-12 месяцев после удаления зуба, в среднем – через 4-6 месяцев.
При сохранении стенок альвеолы и отсутствии патологического процесса в лунке возможна установка имплантатов через 6 недель после удаления зуба.
Если возможно полное устранение патологически измененных тканей и обеспечение полноценной первичной фиксации имплантатов, то допускается выполнение имплантации одномоментно с удалением зуба или до достижения состояния полного завершения регенеративных процессов в лунке удаленного зуба. Допускается выполнение имплантации спустя год и более после удаления зуба.
Планирование ортопедической конструкции.
В каждой конкретной клинической ситуации конструкция зубного протеза, количество имплантатов, их тип, размер и расположение определяются в зависимости от состояния костной ткани в области имплантации (высота, ширина и плотность кости) и от состояния зубов-антагонистов, т.е. индивидуально.
При изготовлении всех видов протезов, опирающихся на имплантаты, у пациентов с полным отсутствием зубов допускается изготовление укороченного искусственного зубного ряда, включающего в себя от 10 до 12 зубов, и, при необходимости, моделирование первых моляров по типу премоляров.
При изготовление несъемных конструкций на имплантатах возможно применение одиночных искусственных коронок, мостовидных протезов или их сочетания. Изготовление одиночных коронок возможно, только если каждому отсутствующему зубу будет соответствовать установленный имплантат. В составе каждого мостовидного протеза оптимальным вариантом соотношения количества искусственных опорных коронок с опорой на имплантатах и искусственных фасеток, не имеющих опоры, следует считать 2:1. Мостовидные протезы можно использовать только с опорой на имплантатах оптимального размера. Условно-съемные протезы имеют в своем составе гарнитурные искусственные зубы, пластмассовый базис и цельнолитой каркас, фиксируемый к 5-6 имплантатам. В исключительных случаях опорой условно-съемного протеза могут служить 4 имплантата.
При изготовлении условно-съемных и мостовидных протезов восстанавливающих весь зубной ряд можно изготавливать консольные элементы, но не более одной фасетки или одного искусственного зуба с каждой стороны.
При изготовлении полного съемного протеза вариантами его фиксации могут быть:
1) от 2 до 4 одиночно стоящих имплантатов с шаровидными аттачменами или их аналогами;
2) от 2 до 8 имплантатов, соединенных балкой, которая может дополнительно нести аттачмены разной конструкции и разной степени лабильности;
3) от 2 до 8 имплантатов с телескопической системой фиксации.
Съемный протез может иметь цельнолитой металлический каркас, включая матричные элементы фиксирующих приспособлений, либо съемная конструкция изготавливается без каркаса с расположением матричных элементов фиксирующих приспособлений непосредственно в базисе протеза.
Выбор типа, размера имплантатов и их расположения.
Оптимальным вариантом конструкции следует считать осесимметричные (цилиндрические и конусные) имплантаты.
Оптимальная длина имплантата – 11-14 мм. Реже могут использоваться имплантаты длиной от 5 до 10 мм и длиннее 14 мм.
Рекомендуется использовать имплантаты следующего диаметра: верхние боковые резцы и нижние резцы: оптимальный диаметр – 3,3±0,2 мм.; верхние центральные резцы, клыки и премоляры обеих челюстей: оптимальный диаметр – 4,0±0,2 мм, в качестве исключения можно использовать имплантаты диаметром 3,3±0,2 мм.; моляры обеих челюстей: оптимальный диаметр – не менее 4,0 мм, в качестве исключения можно использовать имплантаты диаметром 3,8±0,2 мм.
При планировании размера имплантата необходимо учесть, что на всех участках поверхности имплантата его должна окружать костная ткань, толщиной не менее 0,5-1 мм. Расстояние между двумя имплантатами должно быть не менее 2-3 мм.
При выборе размера имплантата необходимо учесть, что минимальное расстояние от имплантата до анатомических образований должно быть следующее: от носовой полости и верхнечелюстного синуса – 1 мм или контакт с компактной пластиной дна этих анатомических образований; от нижнечелюстного канала – не менее 1 мм; от ментального отверстия – не менее 1,5 мм. Необходимо учитывать, что при расположении имплантатов в области между ментальными отверстиями их верхушки должны отстоять от нижнего края челюсти не менее чем на 1,5 мм.
Увеличение объема костной ткани.
Если размер альвеолярного отростка (альвеолярной части) челюсти не позволяет выполнять установку имплантата, то рекомендуется проводить наращивание объема костной ткани, которое может выполняться одномоментно с имплантацией или как самостоятельная предимплантационная операция.
Диагностическое и временное протезирование.
На всех этапах имплантологического лечения (до и после операции имплантации, во время изготовления постоянной зубопротезной конструкции) пациенту рекомендуется пользоваться временными зубными протезами.
Рекомендуется проводить диагностическое моделирование будущих протезов. Временные протезы следует считать косметическим и функциональным ориентиром для изготовления постоянных зубопротезных конструкций.
Операция дентальной имплантации.
При операции дентальной имплантации всегда необходимо применение операционных шаблонов. При изготовлении операционных шаблонов: если планируются несъемные конструкции зубных протезов, то центральная точка имплантата (место его прохождения через гребень альвеолярного отростка или альвеолярной части челюсти) должна соответствовать центру искусственной коронки.
Ось имплантата должна быть параллельна соседним имплантатам или отклоняться от их оси не более чем на 5-7º.
Наружный край имплантата должен располагаться на уровне гребня альвеолярного отростка или альвеолярной части челюсти, выступая из него или погружаясь в него не более чем на 0,5 мм. При использовании имплантатов с эффектом переключения платформ (если начальная часть абатмента имеет меньший диаметр, чем сам имплантат) допустимое погружение имплантата возможно до 1,5 мм от гребня альвеолы.
Необходимо обеспечить достаточную первичную фиксацию имплантата в костной ткани. Оптимальное усилие введения имплантата в кость – 35-40 Н∙см, максимальное – 45-50 Н∙см, минимальное – 25-30 Н∙см.
Срок достижения остеоинтеграции.
В подавляющем большинстве случаев для достижения остеоинтеграции необходим срок 3-4 месяца на нижней челюсти и 4-6 месяцев на верхней челюсти.
При благоприятных клинических условиях может применяться непосредственная нагрузка имплантатов. Для этого необходимо использовать временные зубные протезы с опорой на временный или постоянный абатмент. Обязательными условиями непосредственной нагрузки следует считать: использование имплантата оптимального размера, плотность кости 1-го или 2-го типов по классификации U. Lekholm и G. Zarb (1985), которая предусматривает выделение 5 типов формы альвеолярных отростков челюстей в зависимости от их сохранности или, наоборот, атрофии: А, В, С, D и Е («А» – набольший объем альвеолярного отростка, «Е» – наименьший), а также 4 типа плотности костной ткани: 1, 2, 3 и 4 («1» – самая плотная кость, «4» – самая рыхлая) и объективно подтвержденная высокая первичная стабильность имплантата.
Второй этап имплантации и срок до получения оттиска.
Второй этап имплантации проводится при достижении остеоинтеграции имплантата, подтвержденной рентгенологическим исследованием и оценкой стабильности имплантата.
На втором этапе имплантации винт-заглушка имплантации заменяется формирователем десны, который полностью выступает над ее поверхностью и имеет диаметр, соответствующий шейке будущего искусственного зуба или абатмента, несущего конструкцию для фиксации съемного протеза.
При изготовлении несъемных конструкций зубных протезов в косметически значимой зоне (верхние резцы, клыки и премоляры) и/или при условии толщины десны более чем 1,5-2 мм от установки формирователя десны до получения оттиска рекомендуется срок 3-4 недели. При условии толщины десны не более чем 1,5-2 мм в области верхних моляров и всех нижних зубов, а также при всех видах съемного протезирования, срок от установки формирователя десны до получения оттиска должен составлять 1-2 недели. Кроме того, возможно формирование десны временными коронками с опорой на временный или постоянный абатмент.
Клинико-лабораторные этапы изготовления зубных протезов с опорой на имплантаты.
Оттиск (слепок) с имплантата получают при помощи оттискных (слепочных) модулей (трансферов). Если имплантаты параллельны между собой или угол отклонения не превышает 5-7º, то используется техника закрытой ложки (стандартная оттискная (слепочная) ложка и силиконовый материал). Если имплантаты отклоняются друг от друга более чем на 5-7º, то используется техника открытой оттискной (слепочной) ложки с предварительным изготовлением перфорированной индивидуальной ложки.
При изготовлении рабочей модели челюстей рекомендуется использование десневой маски.
В качестве несъемных конструкций с опорой на имплантаты могут применяться протезы из композитных материалов, металлокерамические протезы (с опорой на металлические абатменты), а также безметалловая керамика (с фиксацией к абатментам из оксида циркония и его аналогов).
Выбор абатментов осуществляется из стандартных вариантов фабричного изготовления с возможностью их индивидуальной коррекции либо абатменты изготавливаются индивидуально методом литья или фрезеровки.
При протезировании на имплантатах с использованием мостовидных, условно-съемных и съемных протезов необходимо уменьшение площади и выраженности рельефа окклюзионной поверхности премоляров и моляров.
Конструкция зубного протеза должна обеспечивать возможность полноценного гигиенического ухода.
Особое внимание необходимо обращать на усилия при закручивании формирователя десны, оттискного (слепочного) модуля и абатмента. Как правило, во время примерок данная процедура выполняется с усилием 15-25 Н∙см. Финишная фиксация абатментов осуществляется с усилием 30-35 Н∙см.
Фиксация несъемных протезов к абатментам осуществляется на цемент, либо при помощи трансокклюзионных или боковых винтов. Перед фиксацией искусственной коронки нужно изолировать центральный винт абатмента.
Первую фиксацию несъемного протеза рекомендуется выполнять на временный цемент. Фиксация на постоянный цемент возможна через 1-2 месяца, также возможно постоянное ведение пациентов с несъемными конструкциями на имплантатах только на временном цементе, нот при этом пациент должен быть проиформирован об этом. Перед фиксацией несъемной ортопедической конструкции на постоянный цемент при необходимости можно выкрутить абатмент, подвергнуть все компоненты конструкции очистке и контролю, после чего производится фиксация абатмента и искусственной коронки.
Динамическое наблюдение за результатами лечения.
Контрольные осмотры пациента рекомендуется проводить через месяц и через полгода после фиксации ортопедической конструкции. Последующий динамический контроль состояния имплантатов и зубных протезов рекомендуется выполнять 1 раз в 6 месяцев. При каждом контрольном осмотре определяется гигиеническое состояние рта и ортопедической конструкций, состояние десны вокруг каждого имплантата, окклюзионные взаимоотношения, оценивается стабильность каждого имплантата и делается рентгеновский снимок. При каждом контрольном посещении пациента рекомендуется проводить профессиональную гигиену полости рта.
7.1. 7. Требования к лекарственной помощи амбулаторно-поликлинической
Наименование группы |
Кратность (продолжительность лечения) |
Анальгетики, нестероидные противовоспалительные препараты, средства для лечения ревматических заболеваний и подагры |
Согласно алгоритму |
Витамины |
Согласно алгоритму |
Средства, влияющие на кровь |
По потребности |
7.1. 8. Характеристики алгоритмов и особенностей применения
медикаментов
Применение местных противовоспалительных и эпителизирующих средств, при возникновении наминов и язв на слизистой оболочке, особенно в период адаптации к протезу, показывает достаточную результативность в повседневной стоматологической практике.
АНАЛЬГЕТИКИ, НЕСТЕРОИДНЫЕ ПРОТИВОВОСПАЛИТЕЛЬНЫЕ ПРЕПАРАТЫ
Обычно назначают полоскания и/или ванночки с отварами коры дуба,
цветков ромашки, шалфея 3—4 раза в день (уровень убедительности доказательства С). Аппликации на пораженные участки маслом облепихи — 2—3 раза в день по 10—15 минут (уровень убедительности доказательства В).
ВИТАМИНЫ
Аппликации на пораженные участки масляным раствором ретинола (витамин А) — 2—3 раза в день по 10—15 минут (уровень убедительности доказательства С).
СРЕДСТВА, ВЛИЯЮЩИЕ НА КРОВЬ
Гемодиализат депротеинизированный — адгезивная паста для полости рта — 3—5 раз в сутки на пораженные участки (уровень убедительности доказательства С).
7.1. 9. Требования к режиму труда, отдыха, лечения или реабилитации
При протезировании на дентальных имплантатах динамическое наблюдение проводят 1 раз в 6 мес.
7.1.10. Требования к уходу за пациентом и вспомогательным процедурам
Специальных требований нет.
7.1.11. Требования к диетическим назначениям и ограничениям
Отказ от использования очень жесткой пищи, требующей пережевывания
твердых кусков, от откусывания кусков от твердых продуктов, овощей и
фруктов (например, от целого яблока). Отказ от использования очень горячей пищи.
7.1.12. Форма добровольного информированного согласия пациента
при выполнении протокола
Информированное добровольное согласие пациент дает в письменном виде.
7.1.13. Дополнительная информация для пациента и членов его семьи
См. приложение № 1 к настоящему протоколу ведения больных.
7.1.14. Правила изменения требований при выполнении протокола и прекращении действия требований протокола
При выявлении в процессе диагностики признаков, требующих проведения подготовительных мероприятий к протезированию, в том числе наличия корней зубов, экзостозов и пр., пациент переводится в протокол ведения больных, соответствующий выявленным заболеваниям и осложнениям.
При выявлении признаков другого заболевания, требующего проведения диагностических и лечебных мероприятий, наряду с полной потерей зубов, медицинская помощь пациенту оказывается в соответствии с требованиями:
а) раздела этого протокола ведения больных, соответствующего ведению полной потери зубов;
б) протокола ведения больных с выявленным заболеванием или синдромом.
7.1.15. Возможные исходы и их характеристика
Наименование исхода |
Частота развития, % |
Критерии и признаки |
Ориентировочное время достижения исхода |
Преемственность и этапность оказания медицинской помощи |
Компенсация функции |
72 |
Частичное, иногда полное восстановление способности откусывать и пережевывать пищу |
1—1,5 мес после окончания протезирования |
Перебазировка или замена протезов по потребности или раз в 3—4 года |
Стабилизация |
20 |
Отсутствие отрицательной динамики в течение полного отсутствия зубов |
1 —1,5 мес после окончания протезирования |
Срок пользования пластиночными протезами — не ограничен |
Развитие ятрогенных осложнений |
5 |
Появление новых заболеваний или осложнений, обусловленных проводимым лечением, (например, аллергические реакции на пластмассу, токсический стоматит) |
На этапе припасовки и адаптации к протезу |
Оказание медицинской помощи по протоколу соответствующего заболевания |
Развитие нового заболевания, связанного с основным |
3 |
Присоединение нового заболевания, связанного с полным отсутствием зубов |
На любом этапе |
Оказание медицинской помощи по протоколу соответствующего |
7.1.16. Стоимостные характеристики протокола
Стоимостные характеристики определяются согласно требованиям нормативных документов.
VIII. ГРАФИЧЕСКОЕ, СХЕМАТИЧЕСКОЕ И ТАБЛИЧНОЕ ПРЕДСТАВЛЕНИЕ КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЙ (ПРОТОКОЛА ЛЕЧЕНИЯ) ПОЛНОЕ ОТСУТСТВИЕ ЗУБОВ (ПОЛНАЯ ВТОРИЧНАЯ АДЕНТИЯ,ПОТЕРЯ ЗУБОВ ВСЛЕДСТВИЕ НЕСЧАСТНОГО СЛУЧАЯ, УДАЛЕНИЯ ИЛИ ЛОКАЛИЗОВАННОГО ПАРОДОНТИТА).
Не предусмотрено.
IX. МОНИТОРИРОВАНИЕ
Критерии и методология мониторинга и оценки эффективности выполнения клинических рекомендацийМониторирование проводится на всей территории Российской Федерации.
Перечень медицинских организаций, в которых проводится мониторирование данного документа, определяется ежегодно учреждением, ответственным за мониторирование. Медицинская организация информируется о включении ее в перечень по мониторированию клинических рекомендаций письменно.
Мониторирование включает:
- сбор информации: о ведении пациентов с полной потерей зубов в стоматологических медицинских организациях;
- анализ полученных данных;
- составление отчета о результатах проведенного анализа;
- представление отчета группе разработчиков данных клинических рекомендациях;
Исходными данными при мониторировании являются:
- медицинская документация — медицинская карта стоматологического больного (форма №043/у);
- тарифы на медицинские услуги;
- тарифы на стоматологические материалы и лекарственные средства.
При необходимости при мониторировании могут быть использованы иные
документы.
В стоматологических медицинских организациях, определенных перечнем по мониторированию, раз в полгода на основании медицинской документации составляется карта пациента (приложение 2) о лечении пациентов с полной потерей зубов, соответствующих моделям пациента в данных клинических рекомендациях.
В карту пациента включаются данные о диагнозе и о лечении пациентов, которым даны ортопедические конструкции в течение последнего месяца текущего полугодия. Справки передаются в учреждение, ответственное за мониторирование, не позднее чем через месяц после окончания указанного срока. Например, если мониторирование начато 1 мая, то в справку включаются все пациенты с полной потерей зубов, получившие ортопедические конструкции в октябре, отчет должен быть передан не позднее конца ноября. Число анализируемых случаев должно быть не менее 300 в год.
В анализируемые в процессе мониторинга показатели входят: критерии включения и исключения из клинических рекомендаций, перечни медицинских услуг обязательного и дополнительного ассортимента, перечни лекарственных средств и стоматологических материалов и инструментов обязательного и дополнительного ассортимента, исходы заболевания, стоимость выполнения медицинской помощи по протоколу и др.
Принципы рандомизации
В данных клинических рекомендациях рандомизация (медицинских организаций, пациентов и т. д.) не предусмотрена.
Порядок оценки и документирования побочных эффектов и развития осложнений
Информация о побочных эффектах и осложнениях, возникших в процессе диагностики и лечения больных, регистрируется в медицинской карте пациента и отражается в справке о проведенном лечении, представляемой в организацию, ответственную за мониторирование.
Промежуточная оценка и внесение изменений в клинические рекомендации
Оценка выполнения клинических рекомендаций проводится один раз в год по результатам анализа сведений, полученных при мониторировании.
Внесение изменений в клинические рекомендации проводится в случае получения информации:
а) о наличии в Протоколе требований, наносящих урон здоровью пациентов;
б) при получении убедительных данных о необходимости изменений требований клинических рекомендаций обязательного уровня.
Решение об изменениях принимается группой разработчиков. Введение изменений требований клинических рекомендаций в действие осуществляется Министерством здравоохранения Российской Федерации в установленном порядке.
Параметры оценки качества жизни пациентов при выполнении
клинических рекомендаций
Для оценки качества жизни пациента с полной потерей зубов, соответствующей моделям клинических рекомендаций, используют аналоговую шкалу (приложение 3).
Оценка стоимости выполнения клинических рекомендаций и цены
качества
Клинико - экономический анализ проводится согласно требованиям нормативных документов.
Сравнение результатов
При мониторировании клинических рекомендаций ежегодно проводится сравнение результатов выполнения его требований, статистических данных, показателей деятельности медицинских организаций (количество больных, количество и виды изготовленных конструкций, сроки изготовления, наличие осложнений).
Порядок формирования отчета и его форма
В ежегодный отчет о результатах мониторирования включаются количественные результаты, полученные при разработке медицинских карт, и их качественный анализ, выводы, предложения по актуализации клинических рекомендаций.
Отчет представляется в группу разработчиков данных клинических рекомендаций.
Результаты отчета могут быть опубликованы в открытой печати.
Приложение 1
Клиническим рекомендациям (протоколам лечения) полное отсутствие зубов (полная вторичная адентия, потеря зубов вследствие несчастного случая, удаления или локализованного пародонтита)
ПРАВИЛА ПОЛЬЗОВАНИЯ СЪЕМНЫМИ ЗУБНЫМИ ПРОТЕЗАМИ (Дополнительная информация для пациента)
- Съемные зубные протезы необходимо чистить зубной щеткой с пастой или с туалетным мылом два раза в день (утром и вечером), а также после еды по мере возможности.
- Во избежание поломки протеза, а также повреждения слизистой оболочки рта не рекомендуется принимать и пережевывать очень жесткую пищу (например, сухари), откусывать от больших кусков (например, от целого яблока).
- В ночное время, если пациент снимает протезы, их необходимо держать во влажной среде (после чистки завернуть протезы во влажную салфетку) либо в сосуде с водой. С протезами во рту можно спать.
- Во избежание поломки протезов не допускайте их падения на кафельный пол, в раковину и на другие твердые поверхности.
- По мере образования жесткого зубного налета на протезах их необходимо очищать специальными средствами, которые продаются в аптеках.
- При нарушении фиксации съемного протеза необходимо обратиться в клинику ортопедической стоматологии Ни в коем случае, ни при каких обстоятельствах не пытаться самому провести исправления, починку или другие воздействия на протез.
- В случае поломки или возникновении трещины в базисе съемного протеза пациенту необходимо срочно обратиться в клинику ортопедической стоматологии для починки протеза.
Приложение 2
Клиническим рекомендациям (протоколам лечения) полное отсутствие зубов (полная вторичная адентия, потеря зубов вследствие несчастного случая, удаления или локализованного пародонтита)
КАРТА ПАЦИЕНТА
История болезни №
Наименование учреждения
Дата: начало наблюдения окончание наблюдения
Ф.И.О. возраст
Диагноз основной
Сопутствующие заболевания:
Модель пациента:
Объем оказанной нелекарственной медицинской помощи: ________________
Код |
Наименование |
Отметка о выполнении (кратность) |
|
Диагностика |
|||
А01.02.003 |
Пальпация мышц |
|
|
А01.04.001 |
Сбор анамнеза и жалоб при патологии |
|
|
А01.04.002 |
Визуальное исследование суставов |
|
|
А01.04.003 |
Пальпация суставов |
|
|
А01.04.004 |
Перкуссия суставов |
|
|
А01.07.001 |
Сбор анамнеза и жалоб при патологии ртартаполости рта |
|
|
А01.07.002 |
Визуальное исследование при патологии полости рта |
|
|
А01.07.003 |
Пальпация органов полости рта |
|
|
А01.07.005 |
Внешний осмотр челюстно-лицевой области |
|
|
А01.07.006 |
Пальпация челюстно-лицевой области |
|
|
А01.07.007 |
Определение степени открывания рта и ограничения подвижности нижней челюсти |
|
|
А02.04.004 |
Аускультация сустава |
|
|
А02.07.001 |
Осмотр полости рта с помощью дополнительных инструментов |
|
|
А02.07.004 |
Антропометрические исследования |
|
|
А03.07.003 |
Диагностика состояния зубочелюстной системы с помощью методов и средств лучевой визуализации |
|
|
А06.07.001 |
Панорамная рентгенография верхней челюсти |
|
|
А06.07.002 |
Панорамная рентгенография нижней челюсти |
|
|
А06.07.004 |
Ортопантомография |
|
|
A06.31.006 |
Описание и интерпретация рентгенографических изображений |
|
|
А09.07.001 |
Исследование мазков-отпечатков полости рта |
|
|
А09.07.002 |
Цитологическое исследование содержимого кисты (абсцесса) полости рта или содержимого зубодесневого кармана |
|
|
А11.07.001 |
Биопсия слизистых оболочек полости рта |
|
|
Лечение |
|||
А16.07.026 |
Протезирование полными съемными пластиночными протезами |
|
|
А11.07.012 |
Инъекционное введение лекарственных средств в челюстно-лицевую область |
|
|
А16.07.005 |
Восстановление целостности зубного ряда несъемными мостовидного протезами |
|
|
А16.07.006 |
Протезирование зуба с использованием имплантата |
|
|
А16.07.058 |
Операция установки имплантатов для дальнейшего зубопротезирования |
|
|
А16.07.059 |
Синуслифтинг |
|
|
B01.003.004.001 |
Местная анестезия |
|
|
D01.01.04 |
Коррекция съемной ортопедической конструкции |
|
|
А25.07.001 |
Назначение лекарственной терапии при заболеваниях полости рта и зубов |
|
|
А25.07.002 |
Назначение диетической терапии при заболеваниях полости рта и зубов |
|
|
Лекарственная помощь (указать применяемый препарат):
Лекарственные осложнения (указать проявления):
Наименование препарата, их вызвавшего:
Исход (по классификатору исходов):
Информация о пациенте передана в учреждение, мониторирующее Протокол:
(название учреждения)(дата)
Подпись лица, ответственного за мониторирование ОСТ в медицинском учреждении:
З А К Л Ю Ч Е Н И Е П Р И М О Н И Т О Р И Р О В А Н И И |
Полнота выполнения обязательного перечня немедикаментозной помощи |
да нет |
ПРИМЕЧАНИЕ |
|
Выполнение сроков выполнения медицинских услуг |
да нет |
|
||
Полнота выполнения обязательного перечня лекарственного ассортимента |
да нет |
|
||
Соответствие лечения требованиям протокола по срокам/продолжительности |
да нет |
|
||
Комментарии: |
||||
|
|
|||
(дата) |
(подпись) |
|
||
|
|
|
||
Приложение 3
Клиническим рекомендациям (протоколам лечения) полное отсутствие зубов (полная вторичная адентия, потеря зубов вследствие несчастного случая, удаления или локализованного пародонтита)
АНКЕТА ПАЦИЕНТА
ФИО ДАТА ЗАПОЛНЕНИЯ
КАК ВЫ ОЦЕНИВАЕТЕ ВАШЕ ОБЩЕЕ САМОЧУВСТВИЕ НА СЕГОДНЯШЕИЙ ДЕНЬ?
Отметьте, пожалуйста, на шкале значение, соответствующее состоянию Вашего здоровья
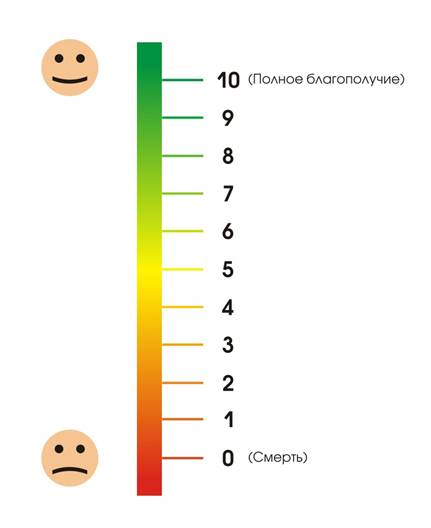
Приложение 4
Клиническим рекомендациям (протоколам лечения) полное отсутствие зубов (полная вторичная адентия, потеря зубов вследствие несчастного случая, удаления или локализованного пародонтита)
ПЕРЕЧЕНЬ СТОМАТОЛОГИЧЕСКИХ МАТЕРИАЛОВ
Групповое наименование
Обязательный ассортимент
- Стандартные оттискные (слепочные) ложки для беззубых челюстей
- Альгинатная оттискная (слепочная) масса
- Базисный воск
- Самотвердеющая пластмасса холодной полимеризации для изготовления индивидуальных ложек
- Артикулятор
- Окклюдатор
- Клеи для силиконовых оттискных (слепочных) масс
- Силиконовая оттискная (слепочная) масса для снятия функционального оттиска (слепка)
- Цинкэвгенольная оттискная (слепочная) масса для снятия функционального оттиска (слепка)
- Цветовая шкала для определения цвета искусственных зубов
- Специальный маркер для определения места коррекции на базисе протеза (карандаш, чернила)
- Гипс простой
- Прямой наконечник
- Металлические фрезы для прямого наконечника
- Алмазные фрезы для прямого наконечника
- Полиры
- Полировочные пасты
- Чашка для замешивания слепочных (оттискных) масс
- Шпатель для замешивания слепочных (оттискных) масс
- Карборундовые головки для прямого наконечника
- Артикуляционная бумага
- Шпатели зуботехнические
- Наклонная нагревательная плоскость
- Канюли для диспенсера
- Силиконовая оттискная (слепочная) масса для двойного оттиска (слепка)
- Дезинфицирующий раствор для оттисков (слепков)
- Контейнер для дезинфицирующего раствора
- Цемент для временной фиксации
- Цемент для постоянной фиксации
- Газовая горелка
- Маски одноразовые
- Слюноотсосы одноразовые
- Стаканы одноразовые
- Стандартные ватные валики
- Фартуки для пациента
- Бумажные блоки для замешивания
- Цветовая шкала для определения цвета облицовки и искусственных зубов
- Стекла стоматологические для замешивания
- Артикуляционная бумага
- Карпульный шприц
- Иглы к карпульному шприцу
Дополнительный ассортимент
- Лейкопластырь (для окантовки краев стандартной слепочной ложки)
- Артикулятор
- Эластичные материалы для перебазировки протеза в клинике
- Супергипс
- Индивидуально настраиваемый артикулятор с лицевой дугой
- Светоотверждаемая пластмасса для изготовления индивидуальных ложек
- Камера с ультрофиолетовым светом для полимеризации пластмассы
- Вакуумформер для изготовления индивидуальных ложек
- Пластины для вакуумформера
- Силиконовая материал для окантовки индивидуальной ложки
- Аппарат Ларина
- Спиртовка
- Бокс для стандартных ватных валиков
- Электромеханический аппарат для автоматического смешивания оттискных масс с насадками на катриджи
- Диспенсер для смешивания силиконового оттискного (слепочного) материала
- Самотвердеющая пластмасса холодной полимеризации для связывания слепочных модулей
- Полиэфирный монофазный оттискной (слепочный) материал
- Слепочные модули
- Динамометрический ключ
- Ортопедический набор ключей для используемой системы имплантатов
БИБЛИОГРАФИЯ
- Бушан М.Г., Каламкаров Х.А. Осложнения при зубном протезировании и их профилактика. — Кишинев, 1983. — 301 с.
- Воронов А.П., Лебеденко И.Ю., Воронов И.А. Ортопедическое лечение больных с полным отсутствием зубов: Учебное пособие – М.: МЕДпресс-информ, 2006. – 320 с.
- Загорский В.А. Протезирование при полной адентии: Руководство для врачей – М.: Медицина, 2008. – 376 с.
- Калинина Н.В., Загорский В.А. Протезирование при полной потере зубов. — М.: Медицина,1990. — 224 с.
- Копейкин В.Н., Миргазизов М.З. Ортопедическая стоматология: Учебник — Изд. 2-е доп. — М.: Медицина, 2001 — 624 с.
- Копейкин В.Н. Ошибки в ортопедической стоматологии. — М., 1986. 176с.
- Малый А.Ю. Медико-правовое обоснование врачебных стандартов оказания медицинской помощи в клинике ортопедической стоматологии: Дис... д-ра мед. наук. — М., 2001. — 272 с.
- Мушеев И.У., Олесова В.Н., Фрамович О.З. Практическая дентальная имплантология – М.: Парадиз, 2000. – 266 с.
- Никольский В.Ю. Дентальная имплантология: Учебное пособие, рекомендованное, 2006. – УМО Федерального агентства по здравоохранению и социальному развитию. – Москва: МИА. – 170 с.
- Робустова Т.Г. Имплантация зубов (хирургические аспекты) – М.: Медицина, 2003. – 560 с.
- Руководство по ортопедической стоматологии /Под ред. В.Н. Копейкина. — М., 1993. — 496 с.
- Рыбаков А.И., Базиян Г.В. Эпидемиология стоматологических заболеваний и пути их профилактики. — М., 1973. — 320 с.
- Справочник по стоматологии / Под ред. В.М. Безрукова. — М.: Медицина, 1998. — 656 с.
- Стоматологическая заболеваемость населенияРоссии / Под ред. Э.М. Кузьминой. — М.,1999. — 228 с.
- Хватова В.А. Диагностика и лечение нарушений функциональной окклюзии: Руководство. — Н. Новгород: Изд-во НГМА, 1996. — 276 с.
- Cronstrom R., Rene N., Owall В., Blomqvist A.The Swedish patient insurance scheme and guarantee insurance for prosthodontic treatment //
International Dental Journal. — 1992. — Vol.42. — P. 113—118. - Einheitlicher Bewertungsmassstab fuer Zahnaerz-tliche Leistungen (BEMA): Aktuelle Ergaenzungen. Stand 01.01.1999. — Herne, 1999. — 214 S.
- Gebuehrenordnung fuer das Zentrum fuer Zahn-, Mund- und Kieferheilkunde No 415.436 vom 28.09.1994. — Zuerich, 1994. — 27 S.
- Gebuehrenordnung fuer Zahnaerzte (GOZ). Stand 01.01.1996. — Koeln, 1998. — 72 S.
- Heners M. Die Bedeutung allgemein anerkannten Regeln und ihrer Kriterien fuer die Qualitaetsdiskussion in der Zahnheilkunde. // Dtsch. zahnaer-ztl/Ztschr. — 1991. — Bd. 46. — S. 262.
- Kerschbaum Th., Micheelis W., Fischbach H. Prothetische Versorgung in Ostdeutschland: Einebevoelkerungsrepraesentative Untersuchung bei
35 bis 54-Jaehrigen. // Dtsch. zahnaerztl. Zt-schr. — 1996. — Bd. 51. — S. 452—455. - Kerschbaum Th., Micheelis W., Fischbach H., von Thun P. Prothetische Versorgung in der Bundesrepublik Deutschland: Eine bevoelkerung
srepraesentative Untersuchung bei 35 bis 54-Jaehrigen // Dtsch/zahnaerztl. Ztschr. — 1994. — Bd. 49. — S. 900—994. - Koslowski P. Aerztliches Engagement und rationale Entscheidungsregeln // Dtsch.zahnaerztl. Ztschr. — 1991. — Bd.46. — S. 182—185.
- Lang N.P. Checkliste zahnaertzliche Bahandlung-splanung. — Stuttgrt; New York, 1988. —213 S.
- Miller A.J., Brunelle J.A., Carlos J.P., Brown L.J., Loe H. Oral Health of United States Adults: National Findings. — US Department of Health and
Human Services, Public Health Services, National Institute of Health. — 1987. — 112 P. - Oral heals surveys. Basic methods. — Geneva: WHO, 1987. — 512 P.
- Pahnke D., Schwanewede H. Das ORATEL Projekt: Qualitaetssicherung und Entscheidungsunterstuetzung // Qualitaetssicherung in der Zahnheilkunde. — Heidelberg, 1995. — S. 77—90.
- Qualitaetsrichtlinien fuer zahnmedizinische Arbeiten. — Bern, SSO, 1999. — 193 S.
- Qualitaetssicherung in der Zahnheilkunde. —Heidelberg, 1995. — 167 S.
- Seznam zdravotnich vykonu s bodovymi hodnota-mi 1998. — Praha, 1998. — 623 P.
- Sinha M. Qualitaet und Wirtschaftlichkeit in der zahnmedizinischen Versorgung // Beitraege zur Qualitaetssicherung in der Zahnmedizin. — Baden-Baden, 1993. — S. 38—50.
- Wirksamkeit und Effektivitaet in der Zahnheilkunde: neue Konzepte in der Diagnistik und Therapie. — Heidelberg, 1997. — 106 S.



